Paciente de sexo femenino con 25 años de edad acude al Instituto de Diagnóstico Maxilofacial para evaluación imagenológica en zona anteroinferior.
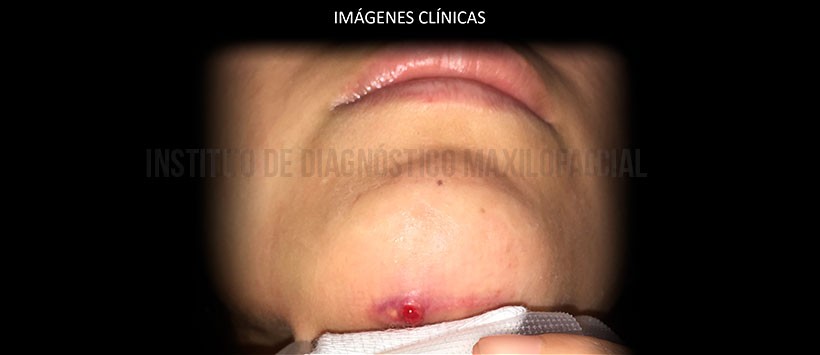
A la evaluación clínica observamos un trayecto fistuloso en zona mentoniana, así mismo se evidencia un aumento de coloración y presencia de exudado sanguíneo y purulento. (Figura 1)
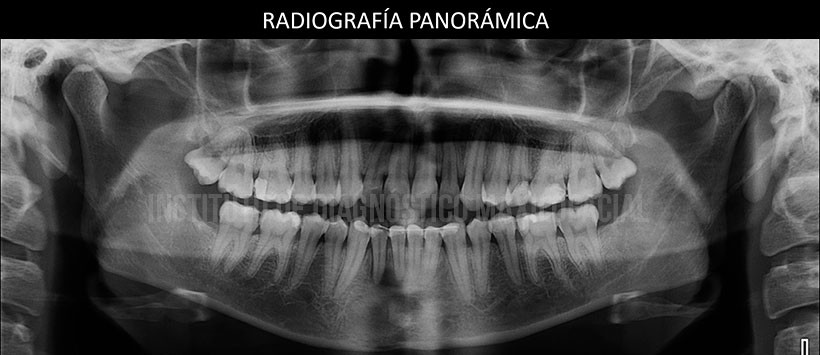
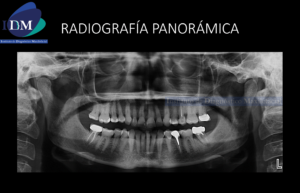
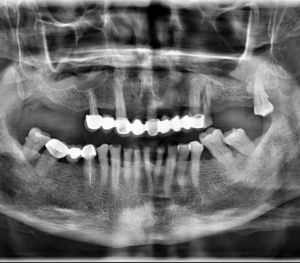
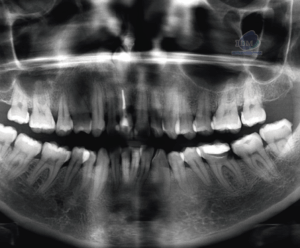
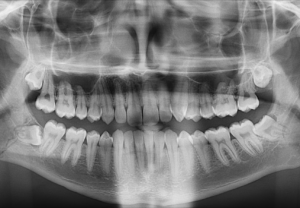
En la evaluación mediante la radiografía panorámica se observa un leve aplanamiento del contorno de ambos cóndilos mandibulares, alambre de contención en sector anteroinferior y ausencia de las piezas 38 y 48. Siendo lo mas resaltante una imagen radiolúcida de limites difusos en sínfisis mandibular, próxima a los ápices dentarios a predominio de las piezas 41 y 42. (Figura 2)
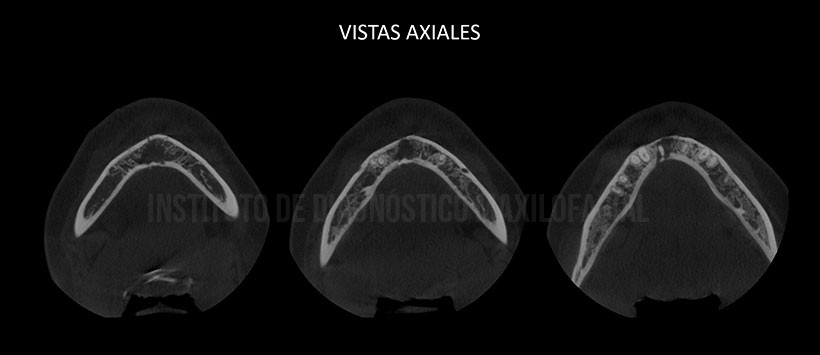
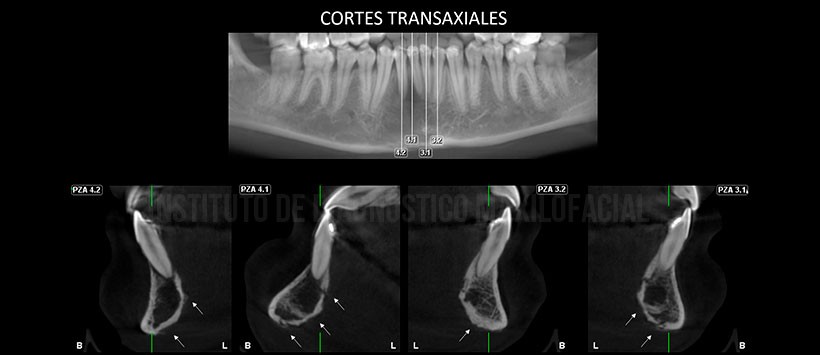
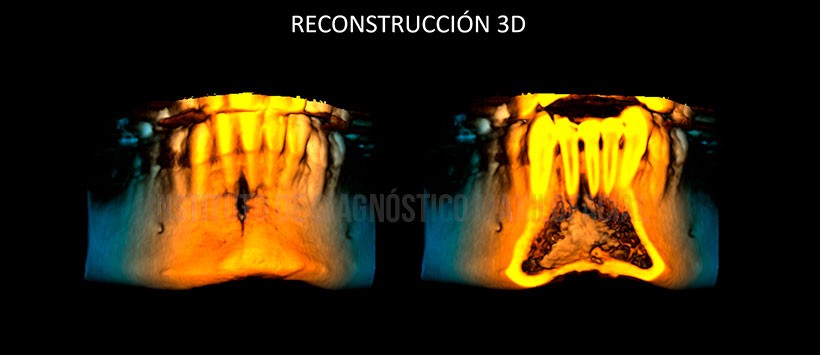
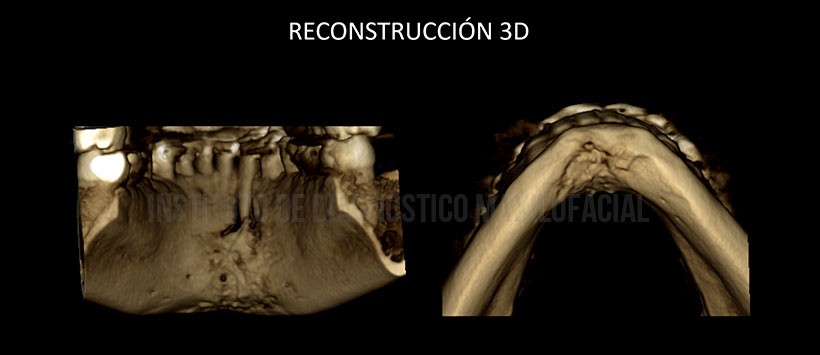
En la evaluación mediante tomografía volumétrica de haz cónico, evidenciamos la presencia de un proceso osteolítico en la zona previamente mencionada, comprometiendo ambas tablas óseas y borramiento de cortical de las piezas 41 y 41. Así mismo se evidencia una reacción periostal a nivel de la basal mandibular y tabla ósea lingual, alterando su propia morfología en zonas de las piezas 31, 32, 41 y 42. (Figura 3 y Figura 4)
En las reconstrucciones 3D se observan de manera ilustrativa las estructuras previamente mencionadas. (Figura 5 y Figura 6)
Conclusión:
- Osteomielitis mandibular
Paráfrasis:
La Osteomielitis se define como una inflamación extensa del hueso, implicando a toda porción esponjosa, medular, cortical, periostio, vasos sanguíneos, nervios y epífisis. La inflamación puede ser aguda, subaguda o crónica y presenta un desarrollo clínico diferente según su naturaleza.
En el caso de los maxilares se considera la infección odontógena como la causa más frecuente de osteomielitis. Se puede presentar a cualquier edad con un predominio entre los hombres. Afecta principalmente al maxilar inferior. En el maxilar superior es más raro, debido a una mayor vascularización.
Su etiología es variada pero se pueden citar algunos factores tales como las infecciones bacterianas producidas por gérmenes piógenos, fundamentalmente estafilococos y en algunas ocasiones por estreptococos, neumococos y enterobacterias, hongos como actinomicetos, blastomicetos, coccidioides y criptococcus neoformans, traumatismos, agresiones químicas, electrocoagulación, irradiación, enfermedad periodontal, exodoncias, situaciones patológicas pulpares como caries y granulomas
La osteomielitis se clasifica en tres tipos: osteomielitis Supurativa (aguda y crónica), osteomielitis crónica esclerosante (difusa y focal) y osteomielitis periostitis proliferativa. Teniendo un diagnóstico clínico e imagenológico, siendo la histopatología el diagnóstico definitivo.
Bibliografía:
Equipo Investigación IDM